los síndrome mielodisplásico, corto MDS, describe diversas enfermedades de la sangre o del sistema hematopoyético que, mediante la modificación genética de las células sanguíneas sanas, impiden su pleno desarrollo y funcionalidad y de esta forma atacan y debilitan al organismo. La probabilidad de desarrollar síndrome mielodisplásico aumenta con la edad y aumenta drásticamente a partir de los 60 años.
¿Qué es el síndrome mielodisplásico?

© logo3in1 - stock.adobe.com
Contrariamente a la creencia popular, un síndrome mielodisplásico sin cáncer de sangre (leucemia).Dado que la leucemia mieloide aguda (LMA) puede ocurrir como consecuencia en algunos casos, se le dieron sinónimos como leucemia progresiva o preleucemia.
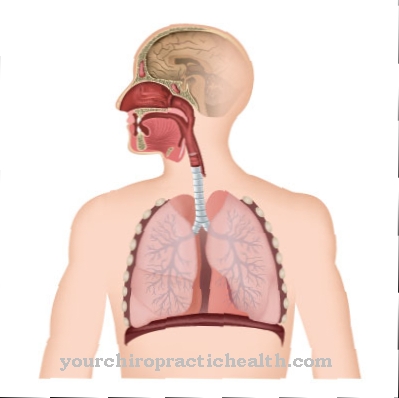
Un paralelo con la leucemia es que en el síndrome mielodisplásico también la médula ósea, el centro de formación de la sangre, se ve directamente afectada y su función esencial para el organismo se ve afectada.
Con esta enfermedad, la médula ósea ya no es capaz de producir suficientes glóbulos blancos (leucocitos), glóbulos rojos (eritrocitos) y plaquetas sanguíneas (trombocitos) y así asegurar el transporte de oxígeno, el mantenimiento del sistema inmunológico y la correcta coagulación de la sangre.
causas
En nueve de cada diez casos de enfermedad, no existe una razón directa para que uno desarrolle síndrome mielodisplásico reconocer. El resto se debe a las consecuencias de la radioterapia o la quimioterapia, como se utiliza en pacientes con cáncer, como los llamados síndromes mielodisplásicos secundarios, o ante la acción de sustancias extrañas nocivas y en su mayoría tóxicas como el benceno, que se encuentra en la gasolina, por ejemplo.
También se supone que los bienes de consumo frecuente como el humo del cigarrillo, los tintes para el cabello, los pesticidas o el alcohol también pueden contribuir al desarrollo de un síndrome mielodisplásico.
Sin embargo, esta tesis aún no ha sido probada de manera sostenible. Sin embargo, la predisposición hereditaria al síndrome mielodisplásico y la transmisión de la enfermedad de persona a persona están completamente excluidas.
Síntomas, dolencias y signos
Aproximadamente la mitad de los afectados no presentan ningún síntoma y la enfermedad solo se descubre por casualidad. En pacientes con síntomas, los signos causados por la anemia son particularmente prominentes. Si se altera la formación de glóbulos rojos, esto conduce a una falta de oxígeno. Las personas afectadas se sienten cansadas y débiles, su capacidad de rendimiento y concentración disminuye claramente.
Si tiene que hacer un esfuerzo, rápidamente se quedará sin aliento. Se produce dificultad para respirar y, a veces, latidos cardíacos rápidos (taquicardia). También pueden producirse mareos. El color de la piel es notablemente pálido. Sin embargo, la producción de glóbulos blancos también puede verse afectada. Esto se puede ver en el sistema inmunológico debilitado y las infecciones recurrentes resultantes que pueden ir acompañadas de fiebre.
En algunos casos, la enfermedad reduce la cantidad de plaquetas en la sangre. Dado que estos son responsables de la coagulación de la sangre, las lesiones sangran más y durante más tiempo de lo normal. Las encías sangrantes son comunes. También se pueden formar petequias. Se trata de pequeñas hemorragias puntiformes en la piel. Otro síntoma es el agrandamiento del bazo. Como el bazo tiene que trabajar más debido a la falta de plaquetas, aumenta de volumen. El hígado también puede agrandarse, lo que se nota en una sensación de presión en la parte superior derecha del abdomen.
Diagnóstico y curso
Primeros signos de la aparición de uno síndrome mielodisplásico son muy similares a los de la anemia (anemia), en los que ya no hay suficientes glóbulos rojos en la sangre para distribuir el oxígeno con suficiente rapidez en el organismo y esto conduce a síntomas como dificultad para respirar, palidez, cansancio, mareos, dolor de cabeza y aumento del pulso y pueden aparecer zumbidos en los oídos.
Debido a la falta de glóbulos blancos, pueden ocurrir más infecciones, que no se pueden combatir ni siquiera con un tratamiento específico con antibióticos. Como resultado de la falta de plaquetas sanguíneas suficientes, a menudo es difícil detener y se observa un sangrado inusualmente abundante, por ejemplo, con pequeños cortes o intervenciones quirúrgicas. Los hematomas frecuentes o sangre en la orina y las heces también pueden ser los primeros signos del síndrome mielodisplásico.
Si hay alguna sospecha, generalmente se realizan análisis de sangre detallados y se analizan los valores sanguíneos para detectar desviaciones y anomalías. Además, se toma una muestra de médula ósea de la cadera y se examina en busca de cambios en los cromosomas, que ocurren en alrededor del 60 por ciento de los casos. Un síndrome mielodisplásico no afecta al cuerpo de forma tan rápida y devastadora como la leucemia, pero la terapia debe iniciarse rápidamente después del diagnóstico, ya que de lo contrario puede ser causado por infecciones, por ejemplo en los pulmones o intestinos, o por un La leucemia aguda que se desarrolla a partir del síndrome mielodisplásico puede conducir a circunstancias potencialmente mortales.
Complicaciones
Este síndrome es la principal causa de anemia grave. En general, esto tiene un efecto muy negativo sobre el estado de salud del paciente y también puede reducir significativamente la esperanza de vida. Debido a la anemia, los afectados parecen muy cansados y agotados y ya no participan activamente en la vida.
También hay debilidad y la resistencia del paciente también disminuye. Los afectados ya no pueden concentrarse y se ven muy pálidos. Además, el síndrome provoca palpitaciones y mareos. Debido a la reducción del flujo sanguíneo, los afectados también sufren de zumbidos en los oídos y dolores de cabeza.
La calidad de vida se reduce significativamente y el paciente suele estar irritable. Incluso pequeñas heridas o cortes pueden causar un sangrado profuso y la sangre también puede aparecer en la orina. Como regla general, la curación completa del síndrome solo es posible mediante el trasplante de células madre.
Además, los afectados dependen de transfusiones regulares para no morir a causa de los síntomas. En casos graves, la quimioterapia también es necesaria, pero esto puede provocar varios efectos secundarios. Sin tratamiento para el síndrome, hay una reducción significativa en la esperanza de vida de los afectados.
¿Cuándo deberías ir al médico?
La fatiga, la fatiga rápida y una mayor necesidad de dormir son indicaciones del cuerpo de una irregularidad existente. Si los síntomas persisten durante mucho tiempo o si se vuelven más intensos, se requiere una visita al médico. Los trastornos de concentración, atención o memoria deben investigarse y aclararse. Si el nivel de rendimiento desciende y los requisitos diarios ya no se pueden cumplir, se debe consultar a un médico. En el caso de falta de la resistencia habitual, piel pálida o debilidad interna, es necesaria una visita al médico.
Si hay alteraciones del ritmo cardíaco, palpitaciones, mareos o inestabilidad de la marcha, se recomienda una visita al médico. Un médico debe presentarse con un aumento de la temperatura corporal, malestar general o sensación de enfermedad. Estas son señales de advertencia del cuerpo que requieren acción. El sangrado espontáneo de las encías, los cambios en la apariencia de la piel y los hematomas incomprensibles son signos de un deterioro de la salud.
Si la persona en cuestión nota una hinchazón en la parte superior del cuerpo o surgen trastornos funcionales generales, necesita ayuda médica. Las alteraciones sensoriales en la parte superior del cuerpo, la hipersensibilidad al tacto o los efectos de la presión indican una irregularidad en el organismo. Si tiene estos síntomas, debe consultar a un médico lo antes posible para que se pueda elaborar un plan de tratamiento para aliviar los síntomas. Además, deben excluirse las enfermedades graves y agudas.
Tratamiento y Terapia
UNA síndrome mielodisplásico En última instancia, solo se puede curar por completo con un trasplante de células madre exitoso. Todos los demás métodos de tratamiento son solo paliativos, es decir, los síntomas de la enfermedad se alivian por naturaleza.
La deficiencia de glóbulos rojos puede, por ejemplo, ser combatido con transfusiones de sangre periódicas, la falta de plaquetas en sangre por concentrados de trombocitos. Se administran vacunas contra la influenza y neumococos y un tratamiento antibiótico preventivo para prevenir infecciones. Además, se recomienda una higiene personal intensiva y evitar el contacto con posibles portadores de la enfermedad.
Si el cuadro clínico ya está muy avanzado, a menudo se lleva a cabo quimioterapia, que elimina las células de rápido crecimiento en la médula ósea y la sangre y, por lo tanto, restablece temporalmente el recuento sanguíneo a un estado normal. Estos métodos varían mucho de un paciente a otro y siempre deben discutirse y planificarse individualmente con el médico tratante.
Es por ello que el MDS Register Düsseldorf existe desde 2003, con el objetivo de clasificar el curso de la enfermedad de forma más individual y precisa y sobre esta base poder desarrollar terapias a medida para combatir el síndrome mielodisplásico.
Outlook y pronóstico
El pronóstico de un síndrome mielodisplásico varía de un paciente a otro. Depende del tipo y extensión de la enfermedad. Durante el SMD se forma una cantidad creciente de células sanguíneas inmaduras. Por lo tanto, existe el riesgo de que el síndrome pase a otra forma, cuyo pronóstico es aún más desfavorable. Puede ser leucemia mielomonocítica crónica (LMMC) o leucemia mieloide aguda (LMA).
En general, el pronóstico de MDS es bastante malo. Factores como los cambios cromosómicos complejos o una proporción pronunciada de blastos en la sangre, así como una alta tasa de desintegración, tienen un efecto negativo. Lo mismo se aplica también a enfermedades anteriores, mala salud general o personas mayores.
Existen diferencias en el curso y la esperanza de vida que dependen del grupo de riesgo respectivo. La esperanza de vida promedio para los MDS de alto riesgo es de cinco meses. Sin embargo, si se puede llevar a cabo la terapia con células madre, existe incluso una perspectiva de cura. Este procedimiento se considera la única posibilidad de recuperación en MDS. Si el riesgo de enfermedad es menor, el paciente tiene una esperanza de vida de hasta 68 meses. Hasta el 70 por ciento de todos los que padecen MDS mueren de hemorragias, infecciones o las consecuencias de la leucemia mieloide aguda. Para que el pronóstico sea más favorable, es importante fortalecer el sistema inmunológico. Para ello, la persona enferma necesita suficiente descanso, una alimentación sana y actividades deportivas.
prevención
Debido a los grandes esfuerzos realizados en las últimas décadas, el tratamiento de la síndrome mielodisplásico cada vez más eficaz y eficiente, de modo que muchos de los afectados tienen una probabilidad mucho mayor de recuperación o supervivencia.
Cura postoperatoria
En la mayoría de los casos, los afectados tienen muy pocas o limitadas medidas de seguimiento directo disponibles. En primer lugar, se debe contactar a un médico temprano para que no puedan ocurrir más complicaciones o quejas. La curación independiente no puede ocurrir.
Un diagnóstico temprano siempre tiene un efecto muy positivo en el curso posterior de la enfermedad, por lo que lo ideal es que la persona afectada consulte a un médico ante los primeros síntomas y signos de la enfermedad. Los afectados deben protegerse particularmente bien contra diversas infecciones e inflamaciones en esta enfermedad para que no haya complicaciones.
El apoyo y el cuidado de la propia familia y parientes es muy importante y tiene un efecto positivo en el curso posterior de esta enfermedad. El apoyo psicológico puede ser útil aquí para prevenir la depresión y otros trastornos psicológicos. En muchos casos, sin embargo, esta enfermedad reduce la esperanza de vida de los afectados.
Puedes hacerlo tu mismo
Para los afectados, es principalmente importante aclarar qué tipo de enfermedad padecen y qué opciones de terapia están disponibles.
Si el tratamiento se realiza mediante quimioterapia, esto representa una enorme carga para el organismo, durante este tiempo el organismo tiene una mayor necesidad de nutrientes, que puede ser parcialmente cubierta por un cambio de dieta. Si esto no es suficiente, se debe llevar a cabo una terapia de apoyo con micronutrientes que se adapte a las necesidades individuales en cooperación con el médico.
Si existe la posibilidad de un trasplante de células madre, el interesado puede organizar eventos de donación junto con amigos, familiares y colegas, en los que se solicita específicamente a la población que se registre en la base de datos de donantes de médula ósea. Incluso si no hay un donante adecuado para usted entre los recién registrados, puede significar la tan ansiada donación para otros afectados.
Las transfusiones de sangre regulares son una terapia común para mantener los efectos secundarios de la enfermedad lo más bajos posible. Sin embargo, esto conduce inevitablemente a un exceso de hierro en el organismo. Para evitar daños en los órganos y tejidos, estos deben eliminarse del cuerpo con medicamentos. Las tabletas necesarias para esto deben tomarse con mucho cuidado, incluso si ocurren efectos secundarios, ya que un exceso de hierro solo causa síntomas cuando ya se ha producido un daño permanente en el organismo.


.jpg)